
Ситуационная задача 40 [K000197]
Основная часть
В кардиологическое отделение госпитализирован больной К. 24 лет, студент. Жалобы на одышку при ходьбе до 100 м, усиление одышки в горизонтальном положении, сердцебиение, общую слабость, отѐки на ногах. В течение 2 месяцев отмечает появление одышки, слабости. Неделю назад появились перебои в работе сердца и сердцебиение, с этого же времени появились отѐки на ногах.
Из перенесѐнных заболеваний отмечает ОРЗ, аппендэктомию в детском возрасте, грипп около 4 лет назад.
Объективно: общее состояние тяжѐлое. Кожа бледная. Отѐки голеней, стоп. Периферические лимфатические узлы не увеличены. Притупление перкуторного звука в нижних отделах лѐгких. Дыхание везикулярное, в нижних отделах крепитирующие хрипы, ЧДД - 26 в минуту. Верхушечный толчок в VI межреберье на 3 см кнаружи от левой среднеключичной линии. Границы относительной тупости сердца: правая - на 2 см кнаружи от правого края грудины, верхняя - II межреберье по левой среднеключичной линии, левая - по передней подмышечной линии. Тоны сердца приглушены, систолический шум на верхушке и в V точке аускультации. Ритм сердца неправильный, ЧСС – 122 удара в 1 минуту, АД - 100/80 мм рт. ст., средний пульс - 105 в минуту, неритмичный. Размеры печени по Курлову - 14×11×10 см.
Общий анализ крови: гемоглобин - 125 г/л, лейкоциты - 4,0×109/л, СОЭ - 10 мм/ч.
При рентгенографии органов грудной клетки выявлен синдром кардиомегалии.
Эхо-КС: дилатация левого и правого желудочков, диффузный гипокинез, фракция выброса - 28%.
ЭКГ: фибрилляция предсердий, ЧЖС - 132 в 1 минуту.
Вопросы:
1. Предположите наиболее вероятный диагноз.
2. Какие изменения миокарда выявляются при гистологическом исследовании при данном заболевании?
3. Перечислите ЭКГ признаки фибрилляции предсердий.
4. Назначьте лечение данному пациенту.
5. Нуждается ли пациент в восстановлении синусового ритма?
Ответ:
1. Дилатационная кардиомиопатия. Нарушение ритма по типу впервые выявленной формы фибрилляции предсердий, тахисистолия. ХСН IIБ ст. III ФК.
2. - картина неспецифична
- ориентация миокардиальных волокон не нарушена
- ядра кардиомиоцитов увеличены, как в гипертрофированном миокарде, но диаметр волокон обычный или уменьшен.
- немногочисленные некрозы
- диффузный интерстициальный фиброз
3. Отсутствие зубца Р, нерегулярный ритм (разные по продолжительности интервалы RR), узкие комплексы QRS (у большинства больных), наличие волн фибрилляции f.
4. Показаны диуретики (т к 3 фк – петлевые или тиазидные фуросемид 20 мг 2 раза, гидрохлортиазид 25 мг 2 раза+ калийсберегающие – спиринолактон 50 мг 2 раза, ), ингибиторы АПФ (периндоприл 4-8 мг) (или блокаторы рецепторов ангиотензина II), β-адреноблокаторы (Бисопролол 5 мг, Метопролол-ретард, Карведилол), антагонисты альдостерона, сердечные гликозиды ??? риск интоксикации, антикоагулянты/ антиагреганты – асцк 75-100 мг.
5. Если вмешательство не влияет на прогноз – нецелесообразно
Если пациент не способен выполнять рекомендации – нецелесообразно
Вообще восстанавливать надо обязательно, но пока не знаем точных противопоказаний, кроме увеличенных камер сердца
Ситуационная задача 52 [K000228]
Основная часть
Пациент 69 лет направлен врачом-терапевтом участковым в клинику с жалобами на выраженную одышку при незначительной физической нагрузке, приступы удушья по ночам. Ухудшение состояния наблюдается около недели до госпитализации.
Из анамнеза: 6 лет назад диагностирована дилатационная кардиомиопатия. Больной постоянно получал подобранное лечение: Гипотиазид - 12,5 мг в сутки, Фозиноприл - 20 мг ежедневно, Карведилол - 12,5 мг 2 раза в день. Наблюдалась слабость при физической нагрузке. Пациент сообщил, что несколько дней назад после переохлаждения появился кашель, повышалась температура тела до 37,4 °С. Вследствие нарастания слабости, прекратил приѐм Карведилола, использовал обильное питьѐ, витамины. Состояние ухудшилось.
Объективно: вес - 76 кг, рост - 168 см. Цианоз. При аускультации: застойные хрипы в легких с двух сторон; тоны сердца глухие, ритмичные, протодиастолический ритм галопа. ЧСС - 105 ударов в минуту. АД - 105/70 мм рт. ст. Симметричные отѐки нижних конечностей.
В анализах крови: натрий - 138 ммоль/л, калий – 3,9 ммоль/л.
ЭКГ: синусовый ритм, блокада левой ножки пучка Гиса, желудочковые экстрасистолы. QRS 0,13 сек.
ЭхоКГ: диффузная гипокинезия стенок левого желудочка, фракция выброса - 36%, конечный диастолический размер левого желудочка - 69 мм.
Вопросы:
1. Предположите наиболее вероятный диагноз.
2. Чем обусловлена тяжесть состояния пациента? Что способствовало развитию декомпенсации сердечной недостаточности? Обоснуйте поставленный Вами диагноз.
3. Составьте и обоснуйте план дополнительного обследования пациента.
4. Какие группы препаратов следует назначить больному? Как быть с назначенным ингибитором АПФ фозиноприлом в связи с АД 105/70 мм рт. ст. - отменить, уменьшить или увеличить дозу? Как быть с Карведилолом?
5. Если, несмотря на проведение адекватной терапии, не удастся добиться стойкой компенсации сердечной недостаточности, имеются ли резервы в лечении?
Ответ:
1. Дилатационная кардиомиопатия. Желудочковая экстрасистолия. Хроническая сердечная недостаточность II Б стадии ФК III.
2. Согласно анамнезу, диагноз «дилатационная кардиомиопатия» был выставлен больному 6 лет назад (при ЭХО-КГ имеется дилатация левого желудочка, гипокинезия стенок левого желудочка). В настоящее время тяжесть состояния обусловлена явлениями сердечной недостаточности, декомпенсации которой способствовали: вирусная инфекция, обильный приѐм жидкости и отмена лекарственных препаратов. Диагноз ХСН и еѐ стадия выставлены на основании жалоб (одышка, удушье), объективных данных (цианоз, отѐки нижних конечностей, хрипы в лѐгких, протодиастолический ритм галопа), результатов ЭХО-КГ (низкая фракция выброса левого желудочка, дилатация левого желудочка).
3. Кроме общеклинических исследований (общий анализ крови, общий анализ мочи, биохимическое исследование крови) необходимо провести рентгенологическое исследование органов грудной клетки для исключения пневмонии, инфильтративных заболеваний лѐгких (у больного отмечалось повышение температуры тела, кашель) с целью выявления признаков кардиомегалии, признаков венозного застоя в лѐгких, наличия выпота в плевральной полости; суточное мониторирование ЭКГ по Холтеру с целью выявления нарушений ритма и проводимости сердца.
4. Основные группы препаратов для лечения этого больного: ингибиторы АПФ, селективные в-блокаторы, диуретики (Верошпирон, Гипотиазид, Фуросемид), сердечные гликозиды - Дигоксин (в связи с декомпенсацией, большими размерами сердца и низкой фракцией выброса левого желудочка), дезагреганты (для профилактики тромбоэмболических осложнений). Ингибитор АПФ фозиноприл должен быть оставлен больному в лечении, но дозу его нужно уменьшить в связи с низкими цифрами АД. ß-блокатор Карведилол должен быть вновь назначен этому пациенту (заменен на более селективный - бисопролол).
5. При неэффективности медикаментозной терапии прибегают к электрофизиологическим и хирургическим методам лечения: двухкамерная электростимуляция сердца с помощью имплантированного электрокардиостимулятора (улучшает внутрисердечную гемодинамику, повышает систолическую функцию желудочков, предупреждает развитие некоторых осложнений); трансплантация сердца. Показания для трансплантации сердца: быстрое прогрессирование ХСН и отсутствие эффекта от проводимой терапии; возникновение опасных нарушений ритма сердца; высокий риск тромбоэмболических осложнений.
Классическим вариантом ресинхронизирующей терапии сердца является бивентрикулярная электрокардиостимуляция с имплантацией левожелудочкового электрода в область боковой стенки ЛЖ через коронарный синус. Предсердный же электрод имплантируется эндоваскулярно обычным способом. Оба электрода присоединяются к двухкамерному ЭКС. В этом случае возбуждение распространяется на правый желудочек по правой ножке пучка Гиса, а на левый — через ЭКС
Ситуационная задача 157 [K001997]
Основная часть
Больной П. 35 лет обратился к врачу-терапевту участковому с жалобами на эпизоды внезапно возникающего головокружения при интенсивной физической нагрузке, эпизод кратковременной потери сознания.
Анамнез: ранее у врачей не наблюдался, хронические заболевания отрицает. Считает себя больным в течение 2 месяцев, когда впервые появились эпизоды головокружения. Накануне вечером после интенсивной нагрузки (переносил мебель) был эпизод кратковременной потери сознания. К врачу не обращался.
Наследственность: отец – внезапная смерть в 43 года.
При осмотре: состояние больного удовлетворительное. Кожные покровы и слизистые обычной окраски, высыпаний нет. Периферических отѐков нет. Периферические лимфоузлы не увеличены. Дыхание в лѐгких везикулярное, хрипов нет, ЧД – 14 в минуту. Верхушечный толчок усилен, концентрический. Тоны сердца ритмичные, ясные. ЧСС – 60 ударов в минуту. В области верхушки и вдоль левого края грудины выслушивается интенсивный систолический шум. АД – 120/80 мм рт. ст. Живот мягкий, безболезненный при пальпации. Печень и селезѐнка не пальпируются. Стул оформленный. Симптом поколачивания отрицательный с обеих сторон.
Пациенту снята ЭКГ - ритм синусовый, правильный, ЧСС - 64 в минуту. Отклонение ЭОС влево. RV6>RV5>RV4. Индекс Соколова-Лайона - 45 мм.
Вопросы:
1
 . Предложите план обследования пациента, обоснуйте.
. Предложите план обследования пациента, обоснуйте. 2. Пациенту проведено обследование: ЭХОКГ - полости сердца не расширены, ФВ - 56%. Толщина задней стенки ЛЖ - 13 мм, толщина межжелудочковой перегородки - 18 мм, индекс массы миокарда - 132 г/м2. Ваши дальнейшие действия для постановки диагноза. Обоснуйте свой выбор.
3. По результатам самостоятельного контроля АД и СМАД у пациента регистрируются нормальные значения АД. По результатам лабораторно-инструментального обследования не выявлено поражения других органов-мишеней, факторов риска нет. Поставьте окончательный диагноз.
4. Обоснуйте диагноз.
5. Назначьте терапию, дайте рекомендации.
Ответ:
1. Учитывая наличие у пациента признаков гипертрофии миокарда левого желудочка, жалобы на головокружение при нагрузке и эпизод синкопе, требуется дообследование: ЭХОКГ - для оценки выраженности ГЛЖ и выявления обструкции выносящего тракта ЛЖ (ОВТЛЖ), оценка глобальной сократимости ЛЖ, наличия диастолической дисфункции ЛЖ; суточное ЭКГ-мониторирование для исключения нарушений ритма/проводимости, которые могли быть причиной синкопе. Выявление ишемии миокарда, которая часто бывает при ГЛЖ; общий анализ крови - для выявления анемии; консультация врача-невролога - исключение неврологических причин синкопе.
2. У пациента без предшествующего сердечно-сосудистого анамнеза наблюдается выраженная гипертрофия ЛЖ с ОВТЛЖ по данным ЭХОКГ. Требуется исключить наличие латентно протекающей артериальной гипертензии, с этой целью показано проведение самоконтроля АД, суточного мониторирования АД (СМАД), скрининг на наличие факторов риска (биохимия крови: глюкоза крови, липидный профиль), обследование на наличие поражения других органов-мишеней (УЗИ сосудистой стенки магистральных артерий с измерением толщины комплекса интима-медиа, определение скорости пульсовой волны, лодыжечно-плечевого индекса; измерение креатинина в крови, подсчѐт СКФ по CKD-EPI или MDRD, определение суточной альбуминурии, отношение альбумин/креатинин в моче).
3. Гипертрофическая кардиомиопатия (ГКМП) с обструкций выносящего тракта ЛЖ.
4. Диагноз поставлен на основании:
- жалоб на головокружение при физических нагрузках, эпизода синкопе (синдром малого выброса);
- анамнеза (отсутствие сердечно-сосудистой патологии в прошлом, в т. ч. пороков сердца и артериальной гипертензии; наличие эпизодов головокружения и синкопе при физической нагрузке; указание на отягощѐнную наследственность также может быть связано с данным заболеванием (внезапная смерть отца в молодом возрасте);
- данных объективного статуса (верхушечный толчок усилен, концентрический; интенсивный систолический шум в области верхушки и вдоль левого края грудины).
- данных инструментального исследования (ГЛЖ на ЭКГ, ГЛЖ с обструкцией выходного тракта ЛЖ на ЭХОКГ).
5. Рекомендуется ограничить физическую нагрузку, динамическое наблюдение у врача-кардиолога. Пациента необходимо предупредить о противопоказании приѐма нитратов, Дигоксина, антиаритмиков IC класса.
В качестве первой линии терапии для уменьшения симптоматики у пациентов с обструкцией выходного тракта ЛЖ показаны бета-адреноблокаторы без вазодилатирующего действия, например, Бисопролол в начальной дозе 2,5 мг 1 раза в день внутрь длительно. При противопоказаниях к В-АБ – Верапамил 20-40 мг 3 рвд.
Показана консультация врача-сердечно-сосудистого хирурга.
Ситуационная задача 231 [K002915]
Основная часть
Больной 45 лет, водитель автобуса, обратился к врачу-терапевту участковому с жалобами на периодически возникающие давящие боли за грудиной при обычной ходьбе на 200-300 м, подъѐме на 1 этаж по лестнице, купируются в покое через 5-10 мин, сопровождаются слабостью, головокружением. Считает себя больным около 3 лет. В течение предшествующей недели при незначительной физической нагрузке стали возникать приступы сердцебиения с кратковременными синкопальными состояниями.
Из анамнеза жизни: отец больного умер внезапно в возрасте 40 лет.
Объективно: общее состояние относительно удовлетворительное. Кожные покровы и видимые слизистые бледные, чистые, нормальной влажности. Отѐков нет. Периферические лимфоузлы не увеличены. Грудная клетка равномерно участвует в дыхании. Перкуторно над лѐгкими ясный лѐгочный звук. Дыхание везикулярное, хрипов нет. Пульс ритмичный, 170 в минуту, АД - 120/80 мм рт. ст. Верхушечный толчок усилен, резистентный, определяется в V межреберье на 1 см кнаружи от левой среднеключичной линии. Границы относительной сердечной тупости: правая на 1,0 см кнаружи от правого края грудины, верхняя - нижний край III ребра, левая - по среднеключичной линии. Аускультативно: ритм правильный, I тон на верхушке ослаблен, ЧСС - 120 в минуту, систолический шум во II межреберье справа. Соотношение II тонов на основании сердца не изменено. Живот мягкий, безболезненный. Печень по краю рѐберной дуги. Симптом поколачивания отрицательный с обеих сторон, почки не пальпируются.
В анализах: гемоглобин - 136 г/л, эритроциты - 4,9×1012/л, лейкоциты - 5,7×109/л, эозинофилы - 4%, палочкоядерные нейтрофилы - 3%, сегментоядерные нейтрофилы - 52%, лимфоциты - 35%, моноциты - 6%, СОЭ - 6 мм/ч.
Билирубин общий - 8,8 мкмоль/, креатинин - 0,096 ммоль/л, глюкоза - 4,3 ммоль/л, общий холестерин – 5,9 ммоль/л, калий – 3,9 ммоль/л.
ЭхоКГ: ПЖ - 20 мм (норма - до 23 мм), КДР ЛЖ – 33 мм (норма - до 55 мм), КСР ЛЖ – 26 мм (норма - до 35 мм), ЛП - 41 мм (норма - до 40 мм), МЖП – 21 мм (норма - до 11 мм), ЗСЛЖ – 10 мм (норма - до 11 мм); ФВ - 70% (N - 60-70%); Ао - 35 мм. Переднесистолическое движение передней створки митрального клапана и соприкосновение ее в диастолу с МЖП, среднесистолическое прикрытие створок клапана аорты, трансаортальный градиент - 8,0 (норма - 5,0). Трикуспидальный клапан, клапан лѐгочной артерии - без изменений.
Записана ЭКГ.
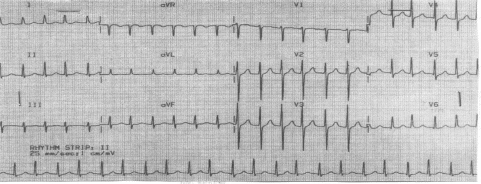
Вопросы:
1. Выделите синдромы, назовите основные механизмы их возникновения.
2. Составьте дифференциально-диагностический ряд.
3. Сформулируйте диагноз.
4. Составьте план дополнительных обследований.
5. Назначьте лечение.
Ответ:
1. Синдромы: малого сердечного выброса, подклапанного аортального стеноза, нарушения ритма, ангинозный болевой (относительной коронарной недостаточности).
Механизм болевого синдрома: относительная коронарная недостаточность. Синкопальное состояние: обструкция выносящего тракта левого желудочка и возможно пароксизмальные нарушения ритма.
2. ГКМП, ИБС: стенокардия, ПИКС, пароксизмальные нарушения ритма; аортальный стеноз ревматической этиологии.
3. ГКМП, асимметричная, субаортальный стеноз. Пароксизмальная тахикардия, Синкопальные состояния. ХСН 2А ФК 2
4. Коронарография, суточное мониторирование ЭКГ.
5. Ограничить физические нагрузки, β–блокатор или БКК. Возможная комбинация дизопирамида с БАБ или АК влечении симптомов (одышка или стенокардия) в случае неээфективности монотерапии БАБ или АК.. Возможно хирургическое лечение.
Ситуационная задача 234 [K002919]
Основная часть
Больной Н. 37 лет, тракторист, обратился с жалобами на перебои в работе сердца, одышку смешанного характера при обыденной физической нагрузке, приступы удушья в ночное время, общую слабость. Ранее чувствовал себя вполне удовлетворительно, активно занимался спортом (лыжи, туризм). Болен в течение 6 месяцев, когда появились чувство нехватки воздуха при подъѐме на 2-3 этаж и при быстрой ходьбе, перебои в сердце и сердцебиение.
Объективно: состояние средней степени тяжести, положение в постели вынужденное с приподнятым головным концом. Кожные покровы бледные, акроцианоз, цианоз губ. Отѐки до средней трети голеней. Одышка в покое (ЧД - 24 в минуту). Дыхание везикулярное, мелкопузырчатые влажные хрипы в нижних отделах лѐгких. Отмечается пульсация и набухание шейных вен. АД - 100/70 мм рт. ст. Левая граница относительной сердечной тупости смещена до передней подмышечной линии. Тоны сердца глухие, 105 в минуту, ритм неправильный, акцент II тона на лѐгочной артерии; выслушивается систолический шум на верхушке без проведения, над мечевидным отростком. Печень на 3 см ниже края рѐберной дуги, поверхность еѐ ровная, плотная, слегка болезненная при пальпации, край закруглѐн.
При лабораторных и инструментальных исследованиях выявлены следующие данные.
Общий анализ крови: гемоглобин - 108 г/л, эритроциты – 3,04×1012/л, лейкоциты - 4,6×109/л, эозинофилы - 2%, палочкоядерные нейтрофилы – 10%, сегментоядерные нейтрофилы – 55%, лимфоциты – 32%, моноциты – 1%; СОЭ – 19 мм/ч.
Общий анализ мочи: жѐлтая, прозрачная, рН щелочная, удельный вес - 1012, белок – 0,033 г/л, сахар – нет, лейкоциты – 0-1 в поле зрения, эпителий, эритроциты, цилиндры, соли - нет.
Биохимический анализ крови: глюкоза крови - 5,6 ммоль/л (норма - 3,5-6,1), калий – 4,8 ммоль/л (норма - 3,4-5,3), общий билирубин – 23,0 (8,0-15,0) мкмоль/л (норма - 8,5-20,5), креатинин – 0,13 ммоль/л (норма - 0,014-0,44).
Протромбиновый индекс – 106%, фибриноген – 4,0 г/л (2-4).
ЭхоКГ: МЖП – 10 мм (норма - до 11 мм), ЗСЛЖ – 10 мм (норма - до 11 мм), КДР ЛЖ – 69 мм (норма - до 55 мм), КСР ЛЖ – 55 мм (норма - до 35 мм), ФВ 35% (норма - 60-70%). ПЖ - 33 мм (норма - до 23 мм), ЛП – 50 мм (норма - до 40 мм). Гипокинезия задней стенки ЛЖ и межжелудочковой перегородки. Аорта - 36 мм. МК: створки не изменены, регургитация III степени. ТК: створки не изменены, регургитация III степени.
Э
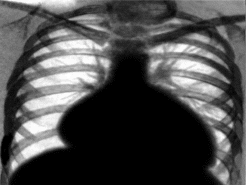 КГ.
КГ. 
R-графия ОГК.
Вопросы:
1. Перечислите синдромы, составляющие клиническую картину. Выделите ведущие синдромы (объясните патофизиологические механизмы их возникновения).
2. Проведите дифференциальную диагностику.
3. Обоснуйте и сформулируйте диагноз.
4. Составьте план обследования для уточнения диагноза.
5. Составьте план лечения.
Ответ:
1. Синдромы: ХСН II-Б, ФК IV (отек нижних конечностей, одышка), кардиомегалии, нарушения ритма (фибрилляция предсердий, желудочковая э/с), анемии.
2. ДКМП, хроническая ревматическая болезнь сердца с формированием митрального порока, миокардит.
3. ХСН с признаками застоя по обеим кругам кровообращения, быстрое прогрессирование болезни, резистивность к лечению, нарушение ритма, кардиомегалия.
Диагноз «дилатационная кардиомиопатия, фибрилляция предсердий постоянная форма (перманентная). Желудочковые экстрасистолы. ХСН II-Б, ФК IV. Состояние после эмболии мелких ветвей правой стопы».
4. СРБ, КФК, АСЛ, АСГ, тропонины, суточное ЭКГ мониторирование, белковые фракции, коагулограмма.
5. Антикоагулянтная терапия (Гепарин не более 30 тыс. ЕД в течение 7–10 дней; затем Варфарин (под контролем MHO) постоянно).
Лечение ХСН: ограничение соли, жидкости, ингибиторы АПФ (начать с малых доз), β-блокаторы, диуретики.
Ситуационная задача 276 [K003186]
Основная часть
32-летний больной на приѐме у врача-терапевта участкового с жалобами на периодически возникающие давящие загрудинные боли при умеренной физической нагрузке, перебои в работе сердца и периодические потери сознания, которые появились около полугода назад. Брат больного умер внезапно в молодом возрасте.
При осмотре – кожные покровы без особенностей, ЧДД – 19 в минуту, ЧСС – 88 ударов в минуту, ритм неправильный. При аускультации сердца – систолический шум в 3–4 межреберье слева. АД – 115/75 мм рт. ст. Печень не увеличена. Отѐков нет.
При суточном мониторировании ЭКГ выявлена частая желудочковая экстрасистолия и короткие пароксизмы желудочковой тахикардии. При эхокардиографии толщина межжелудочковой перегородки в диастолу – 1,7 см, задней стенки левого желудочка – 1,3 см, размер полости левого желудочка в диастолу – 4,2 см.
Госпитализирован для обследования и уточнения диагноза.
Вопросы:
1. Поставьте наиболее вероятный диагноз.
2. Какие методы исследования необходимы в данном случае?
3. Какое лечение следует назначить данному больному?
4. С какими заболеваниями следует провести дифференциальный диагноз?
5. Какие симптомы являются обязательными для данного заболевания?
Ответ:
1. Гипертрофическая кардиомиопатия, идиопатический гипертрофический субаоартальный стеноз. Прогрессирующее течение. Частая желудочковая экстрасистолия.
2. Общий анализ крови, мочи. Биохимический анализ крови: общий белок, белковые фракции, креатинин, фибриноген, С-реактивный протеин, тропонин I, мозговой натриуретический пептид. Рентгенологическое исследование легких. ЭКГ. ЭХОКГ с допплерографией (с уточнением наличия обструкции выносящего тракта левого желудочка). Генетический тест для выявления ассоциированной с наследственной гипертрофической кардиомиопатией мутацией.
3. Лечение амиодароном начинают с насыщающих доз (600–1200 мг/сут) в течение 3–7 дней с постепенным, по мере уменьшения частоты сердечных сокращений, снижением до поддерживающей (желательно 200 мг/сут и менее) Также применяют бета-блокаторы (например бисопролол). Актуально применение у этой категории больных антиаритмических препаратов, в ряду которых наиболее популярным и рекомендуемым ведущими специалистами является дизопирамид**, относящийся к антиаритмикам IA класса, обладает выраженным отрицательным инотропным и М-холинолитическим эффектом, у больных ГКМП способен снижать уровень обструкции ВТЛЖ, положительно влиять на структуру диастолы. Имплантация дефибриллятора-кардиовертера по показаниям. Хирургическое лечение (чрез-аортальная септальная миэктомия)
4. ИБС, инфаркт миокарда. Гипертоническая болезнь. Амилоидоз сердца. Болезнь Фабри. Рестриктивная кардиомиопатия. Аортальный стеноз.
5. Общепризнана наследственная концепция (заболевание или внезапная смерть близких родственников). Ангинозные боли. Систолический шум в III-IV межреберьях слева от грудины. Систолический шум пролапса митрального клапана. Нарушения ритма (мерцательная аритмия, желудочковые экстрасистолии, желудочковая пароксизмальная тахикардия). Обмороки. Нарушения диастолической функции на ЭХОКГ.
Ситуационная задача 354 [K005428]
Основная часть
Мужчина 40 лет обратился к врачу-терапевту участковому в поликлинику с жалобами на эпизодически возникающие давящие боли за грудиной, длительностью 5-10 минут без иррадиации, не снимающиеся приѐмом Нитроглицерина, появляющиеся как в покое, так и при нагрузке, головокружение, периодические обмороки.
Из анамнеза: указанные симптомы беспокоят около года.
Наследственный анамнез: брат и отец умерли в молодом возрасте от заболевания сердца.
При осмотре: общее состояние удовлетворительное. Рост - 170 см, масса тела - 70 кг. Кожные покровы обычной окраски. В лѐгких дыхание везикулярное, хрипов нет. ЧДД - 18 в минуту. Сердце расширено влево на 2 см, верхушечный толчок усилен. Тоны сердца приглушены, на верхушке и у левого края грудины довольно грубый систолический шум, уменьшается к основанию, на сосуды шеи не проводится. АД - 130/90 мм рт. ст. ЧСС - 80 удара в минуту. Живот мягкий, безболезненный. Отѐков нет.
ЭКГ: ритм синусовый 80 в минуту, признаки выраженной гипертрофии и перегрузки левого желудочка, инверсия зубца Т.
Вопросы:
1. Предположите наиболее вероятный диагноз.
2. Обоснуйте поставленный Вами диагноз.
3. Составьте план обследования на амбулаторном этапе.
4. Составьте план лечения в условиях поликлиники.
5. Объясните, почему Нитроглицерин неэффективен и плохо переносится пациентом?
Ответ:
1. Гипертрофическая обструктивная кардиомиопатия. ХСН-0.
2. Диагноз «гипертрофическая обструктивная кардиомиопатия» установлен на основании наличия у пациента нетипичных ангинозных болей, головокружения, синкопальных состояний, отягощѐнного наследственного анамнеза, типичных изменений гемодинамики, признаков гипертрофии левого желудочка по данным объективного обследования и ЭКГ.
3. Анализ крови общий.
Анализ мочи общий.
Биохимический анализ крови (глюкоза, липидограмма, ACT, АЛТ, общий белок, белковые фракции, калий, натрий, креатинин).
Электрокардиография.
Эхокардиография.
Рентгенография органов грудной клетки.
Консультация врача-кардиолога.
4. При подтверждении диагноза:
- ограничение значительных физических нагрузок;
- В-адреноблокаторы (Метопролол, Бисопролол) с подбором эффективных и переносимых доз, при недостаточном эффекте - недигидропиридиновые антагонисты кальция (Верапамил);
- для определения показаний к хирургическому лечению необходима консультация врача-кардиолога (врача-сердечно-сосудистого хирурга).
5. Нитроглицерин является периферическим вазодилататором, уменьшает наполнение левого желудочка в диастолу, ухудшает коронарное и мозговое кровообращение.